
3-letni chłopiec podczas zabawy z bratem spadł z kanapy i doznał urazu głowy. Silnie się rozpłakał, na szczęście po dziesięciu minutach udało się rodzicom go uspokoić. Początkowo rodzice nie chcieli się zgłaszać do szpitala, ale pół godziny po urazie chłopiec zwymiotował. Udali się na najbliższy SOR do szpitala powiatowego, gdzie usłyszeli, że nie ma w szpitalu oddziału chirurgii dziecięcej i muszą jechać do innego miasta celem zbadania. Po drodze chłopiec wymiotował jeszcze raz i ostatecznie trafił na SOR szpitala dziecięcego dwie i pół godziny od urazu. Jak należy postąpić z nim dalej?
Zapraszamy na wpis blogowy, w którym omówimy postępowanie z młodszym pacjentem u którego występuje uraz głowy.
Wstęp
Urazy głowy to jedne z najczęstszych urazów, z jakimi zgłaszają się opiekunowie z dziećmi. Na szczęście tylko nieliczne z tych urazów wiążą się z poważnymi konsekwencjami i wymagają leczenia. Większość dzieci nie wymaga żadnych działań terepeutycznych, a nawet żadnej diagnostyki, i może być spokojnie oceniona i wypisana do domu przez każdego lekarza z dowolnej placówki. W tym wpisie podejmiemy temat lekkich i umiarkowanych urazów głowy u dzieci oraz dylematów dotyczących tego, który z naszych małych pacjentów wymaga diagnostyki, który obserwacji, a którego możemy od razu wypisać. Nie będziemy wiele pisać o urazach ciężkich. Urazy cięższe, czyli takie, po których dzieci trafią do szpitala z wyraźnymi objawami i obniżoną świadomością (GCS=13 lub niżej) paradoksalnie sprawiają mniej dylematów diagnostycznych, ponieważ zawsze wymagają wykonania badań obrazowych i na ich podstawie są podejmowane dalsze decyzje.
Diagnostyka
Podstawowym groźnym stanem, jaki chcemy wykluczyć u dziecka, jest tzw. klinicznie istotny uraz śródczaszkowy (ciTBI) rozumiany jako konieczność interwencji neurochirurgicznej, intubacji, hospitalizacji przez ponad dwie doby, złamanie czaszki z deformacją lub złamanie podstawy czaszki.
Ryzyko ciTBI oceniamy na podstawie własnego badania, a w grupie dzieci podwyższonego ryzyka należy dodatkowo wykonać diagnostykę obrazową. Jedynym sensownym badaniem do oceny głowy po urazie jest tomografia komputerowa – pozwala ocenić zarówno kości, jak i mózgowie. Niestety u dzieci nadal częste jest stosowanie RTG czaszki. Jest to nieuzasadnione i nic nie wnosi. Innym alternatywnym podejściem jest wykonywanie USG przezciemiączkowego u małych dzieci. Jest to również podejście nieprawidłowe – przy pomocy USG nie możemy wykluczyć urazu śródczaszkowego i USG nie jest rekomendowane. Można USG użyć jedynie do oceny kości czaszki w kierunku złamań, które potrafią być dobrze w tym badaniu widoczne (choć wykrycie takich złamań nie jest kluczowe). Teoretyczną alternatywą dla tomografii jest rezonans magnetyczny, jednak nie jest dostępny ostrodyżurowo i wymaga sedacji, więc aktualnie ma bardzo ograniczone znaczenie.
Pozostajemy więc przed decyzją: wykonać TK czy nie? Używając tomografii, ocenimy wszystko, co potrzeba – zarówno kości, jak i mózgowie. Dylemat pojawia się przy wpływie promieniowania jonizującego i ryzyka nowotworzenia. Aktualnie podejrzewa się, że wykonanie tomografii głowy u 10 000 dzieci poniżej 10. r.ż. doprowadzi do jednego dodatkowego zachorowania na nowotwór. Czy to dużo? Możemy sobie odpowiedzieć, że jest to zbyt niskie ryzyko, by pozwolić sobie na niewykonanie obrazowania u pacjentów z ryzykiem istotnego urazu, ale wystarczająco duże, by uzasadniało rzetelną selekcję dzieci, którym wykonamy tomografię komputerową.
Objawy kliniczne i ocena ryzyka ciTBI
To, do jakich działań zakwalifikujemy dziecko, zależy od ryzyka klinicznie istotnego urazu śródczaszkowego. A to ryzyko musimy ocenić na podstawie mechanizmu urazu, czynników ryzyka i objawów klinicznych po urazie. Do wyboru mamy następujące ścieżki postępowania:
- natychmiastowy wypis,
- obserwację i późniejszą decyzję o wypisie lub tomografii,
- wykonanie tomografii od razu.
Do podjęcia decyzji rekomendujemy używanie skal predykcyjnych i zwalidowanych algorytmów. Najpopularniejszą skalą na świecie jest amerykańska PECARN Pediatric Head Injury/Trauma Algorithm i ją wykorzystujemy najczęściej. Jest wysokoczuła dla wykrywania poważnych urazów śródczaszkowych i pozwala z dużą pewnością wykluczyć konieczność dalszej diagnostyki u dziecka. Kieruje naszą decyzję na jedną z trzech wymienionych ścieżek.
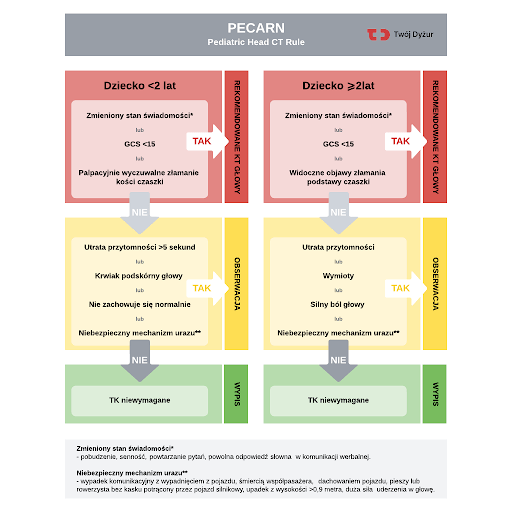
Warte wspomnienia są także wytyczne australijskie PREDICT oraz wytyczne skandynawskie, które także są dobrze opracowanymi schematami działania.
Aby skorzystać z któregoś z algorytmów, musimy ocenić dziecko, szukając odchyleń i czynników ryzyka, a te możemy podzielić na wyższego i niższego ryzyka.
Odchylenia wyższego ryzyka to:
1. Zaburzenia świadomości:
Jeśli dziecko w badaniu ma wynik w skali GCS równy 13 punktom lub niższy, albo równy 14 punktom i niepoprawiający się w czasie, to wymaga wykonania tomografii komputerowej.
2. Inne oznaki zmienionego stanu neurologicznego w ocenie lekarskiej:
Patologiczne pobudzenie lub senność, powolna reakcja na komunikację werbalną, deficyty neurologiczne, zaburzenia pamięci krótkotrwałej (objawiające się np. ciągłym zadawaniem tych samych pytań) – wymagają tomografii komputerowej.
3. Wyczuwalne złamanie czaszki (z deformacją) lub objawy złamania podstawy czaszki.
4. Pogarszanie się stanu pacjenta w czasie.
Powyższe objawy sugerują ryzyko ciTBI wynoszące około 4%. Jeśli chory je prezentuje, to wymaga pilnej tomografii komputerowej.
W skali PECARN nie znajdujemy objawu jakim jest napad drgawkowy po urazie. Wytyczne skandynawskie i PREDICT sugerują wykonanie tomografii w przypadku napadu drgawkowego po urazie u dziecka bez wywiadu padaczki. Natomiast jest to objaw stosunkowo rzadki.
Odchylenia niższego ryzyka to:
1. Wymioty:
Wymioty u dzieci po urazach głowy to objaw stosunkowo częsty. Natomiast wymioty same w sobie w nieznacznym stopniu podwyższają szanse na poważny uraz śródczaszkowy. Wymioty często będą towarzyszyły pacjentom z poważnymi urazami (zwykle jako jeden z wielu objawów), ale same w sobie nie muszą oznaczać poważnego urazu. Co do zasady dziecko, które 1–3 razy zwymiotowało, ale poza tym jest bez żadnych odchyleń, nie wymaga tomografii, choć warto je zostawić na kilkugodzinną obserwację. Gdy objawy ustąpią i dziecko na koniec obserwacji jest w dobrym stanie, możemy je wypisać. Bardziej niepokojące są wymioty, które nawracają, a dziecko wymiotuje wielokrotnie. Nadal jeśli jest to jedyne odchylenie, to jest to umiarkowany czynnik ryzyka i nie ma pełnej zgody w wytycznych, jak należy postąpić. Niektóre źródła zalecają badanie obrazowe, jeśli dziecko wymiotuje więcej niż trzykrotnie. Na pewno jeśli epizody wymiotów ponawiają się, to przynajmniej należy wydłużyć obserwację do czasu ustąpienia objawów.
W przypadku wymiotów PECARN sugeruje obserwację 4–6-godzinną (nie podejmują temu liczby wymiotów).
PREDICT w przypadku wymiotów ponawiających się po 4 godzinach sugerują TK lub dalszą obserwację,
W przypadku 4 lub więcej epizodów wymiotów wytyczne kanadyjskie CATCH2 sugerują tomografię.
Warto też zwrócić uwagę na to, jak liczymy wymioty. Jeśli dziecko w krótkim czasie zwymiotuje dwukrotnie raz za razem, to należy to liczyć jako jeden epizod wymiotów, a nie dwa.
2. Ból głowy:
Ból głowy jest częstą dolegliwością występującą po urazie, ale gdy bóle głowy są jedynym odchyleniem, to bardzo rzadko świadczą o TBI i same w sobie nie są wskazaniem do tomografii, a jedynie do obserwacji.
3. Utrata przytomności:
Utrata przytomności po urazie głowy często ukierunkowuje lekarzy na wykonanie tomografii. Natomiast izolowana, krótka utrata przytomności, bez innych objawów i czynników ryzyka bardzo rzadko świadczy o TBI i jest wskazaniem do obserwacji, a nie obrazowania.
4. Niebezpieczny mechanizm urazu:
Za mechanizm niebezpieczny uznaje się:
- wypadek samochodowy ze śmiercią innego pasażera lub dachowaniem,
- uderzenie pieszego lub rowerzysty bez kasku przez pojazd silnikowy,
- upadek z wysokości 0,9 m do 2 r.ż. lub 1,5 m powyżej 2 r.ż.,
- uderzenie w głowę obiektu o dużej sile uderzenia,
- upadek z roweru bez kasku.
Wywiad zawierający te ryzyka mechanizmu urazu powinien przede wszystkim wzbudzać naszą czujność. Na tym etapie wspomnimy, że klasyczne łóżka, krzesła i kanapy mają wysokość około 40–50 cm i upadki z nich nie mają groźnego mechanizmu. Gorsze okazują się przewijaki, które montowane są zwykle na wysokości około 1 m.
5. Zaburzenia krzepnięcia w wywiadzie:
Należy spytać o wywiad zaburzeń krzepnięcia u dziecka, a także dziedziczne zaburzenia krzepnięcia u rodziców. Obecność takich zaburzeń powinna wzbudzać naszą czujność i może być wskazaniem do wydłużania obserwacji lub niższego progu podjęcia decyzji o TK.
Dodatkowe odchylenia, których szukamy u dzieci poniżej 2 r.ż.:
6. Krwiak okolicy potylicznej, skroniowej lub ciemieniowej (czyli każdy poza okolicą czołową):
U niemowląt krwiaki okolicy innych niż czołowa zwiększają ryzyko TBI, natomiast krwiaki okolicy czołowej nie. Większe krwiaki mogą świadczyć o obecnych linijnych złamaniach kości czaszki. Zalecane postępowanie w linijnych złamaniach czaszki może być różne, zależnie od źródła. Złamania dobrze wyczuwalne, a zwłaszcza z deformacją lub skojarzone z innymi objawami, wiążą się z istotnym ryzykiem ciTBI i są wskazaniem do TK. Natomiast niewielkie linijne złamania np. wykryte w USG, u bezobjawowego dziecka rzadko wiążą się z ciTBI i są wskazaniem raczej do obserwacji.
7. Nieprawidłowe zachowanie dziecka według opiekuna:
Nietypowe zachowanie dziecka jest dla rodziców niepokojące, jednak jeśli nie jest związane z obiektywnymi zaburzeniami stwierdzonymi przez lekarza, to jest to bardzo słaby czynnik ryzyka ciTBI. Takie dzieci także obserwujemy, a one zwykle poprawiają się w czasie.
Decyzja
1. Jeśli dziecko prezentuje objawy z grupy wysokiego ryzyka (nawet jeden), to ryzyko ciTBI wynosi około 4%. Dziecko powinno mieć wykonaną pilną tomografię głowy i na podstawie wyniku należy ustalić dalsze postępowanie.
2. Dzieci prezentujące tylko objawy niższego ryzyka mogą być obserwowane, a decyzja o wypisie lub tomografii komputerowej odroczona. Odchylenia niższego ryzyka w pojedynkę sugerują ryzyko ciTBI poniżej 1% i są wskazaniem raczej do obserwacji (kilkugodzinnej na SOR) niż tomografii. Natomiast w przypadku obecności większej ilości objawów i czynników ryzyka jednocześnie, dziecko zwykle powinno mieć wykonane obrazowanie. Zalecenia PECARN zakładają także współdecydowanie z rodzicem, czy u dziecka z objawami z tej grupy wykonamy tomografię czy poprzestaniemy na obserwacji.
3. Dzieci w dobrym stanie, bez objawów i czynników ryzyka możemy od razu wypisać z zaleceniami do domu, a według badań ryzyko na klinicznie istotny uraz mózgowia wynosi u nich poniżej 0,02%.
Jak długo obserwować pacjenta?
Obserwacja jest wskazana u wszystkich objawowych pacjentów. Zwykle wystarcza obserwacja do 4–6godzin po urazie, a jeśli objawy ustąpiły, dziecko jest w dobrym stanie i wróciło do normalnego zachowania, to możemy je wypisać do domu. Jeśli jednak objawy po 6 godzinach występują nadal, to zwykle należy wykonać tomografię komputerową. Ewentualnie w przypadku utrzymywania się tylko jednego objawu niskiego ryzyka, np. wymiotów u dziecka, które poza tym jest bez odchyleń neurologicznych i w dobrym stanie, możemy zamiast tomografii po 6 godzinach wydłużyć obserwację na SOR (do 12 godzin) lub kontynuować ją na oddziale szpitalnym.
Niezależnie od tego, czy obserwujemy dziecko na SOR-ze 4, 6 czy 12 godzin, to obserwacja pacjenta na tym się nie kończy i dalej musi być świadomie kontynuowana przez rodzica w domu. Zwykle objawy TBI pojawiają się w ciągu 24 godzin, jednak można się spotkać nawet z późnymi prezentacjami objawów – do 72 godzin.
Kogo hospitalizować?
Warto zostawić w szpitalu każdego pediatrycznego pacjenta z TBI wykrytym w tomografii oraz pacjenta z negatywna tomografią, ale utrzymującymi się objawami (np. nieustępującymi wymiotami, zaburzeniami neurologicznymi). Warto także zachować niższy próg do pozostawienia w szpitalu dzieci z wywiadem skaz krwotocznych oraz dzieci, które w naszej ocenie nie będą miały wystarczającej opieki w pierwszych dniach po urazie. Należy hospitalizować także każde dziecko, które może być ofiarą przemocy ze strony bliskich.
Kogo możemy wypisać do domu i co zalecić?
Pacjentów niskiego ryzyka, którzy są bezobjawowi lub ich objawy minęły i nie mają przesłanek w kierunku ciTBI, powinno się wypisać do domu. Szczególnie jeśli pacjent jest bardzo niskiego ryzyka według algorytmów, to nie wymaga dodatkowej konsultacji (np. z chirurgiem dziecięcym) i dowolny lekarz może wystarczająco skutecznie ocenić dziecko i wypisać je do domu.
Warunki wypisu do domu są następujące:
- Nie ma podejrzeń o przemoc.
- Dziecko jest normalne w badaniu neurologicznym o normalnym poziomie aktywności.
- Dziecko funkcjonuje prawidłowo.
- Płyny doustne są tolerowane.
- Brak obrażeń zewnątrzczaszkowych uzasadniających przyjęcie.
- Brak utrzymujących się, uporczywych objawów.Kompetentni opiekunowie, którzy potrafią rzetelnie obserwować dziecko i którzy mogą zwrócić się o opiekę, jeśli zajdzie taka potrzeba.
Rodzicom zalecamy obserwację dziecka, szczególnie przez pierwsze 24 godziny. Powinni pilnie zgłosić się na SOR lub wezwać pogotowie, jeśli:
- Dziecko jest podsypiające i nie wybudza się prawidłowo.
- Występuje utrzymujący się silny lub nasilający się ból głowy.
- Występują wymioty, szczególnie ponawiajace się.
- Stan psychiczny lub zachowanie dziecka w ocenie rodzica są nieprawidłowe.
- Występują zaburzenia chodu lub niezdarność / brak koordynacji.
Zapamiętaj na Twój Dyżur:
- Dzieci po urazie głowy warto ocenić zgodnie ze zwalidowanymi algorytmami. My polecamy PECARN lub PREDICT.
- Oceniamy dzieci, rozważając ryzyko istotnego urazu śródczaszkowego. Dzieci z istotnym ryzykiem powinny mieć wykonaną tomografię głowy. Dzieci z bardzo niskim ryzykiem mogą być wypisane do domu. Dzieci z czynnikami ryzyka warto poobserwować przynajmniej przez 4 godziny od urazu.
- Tylko tomografia jest dostępnym i sensownym badaniem u dzieci z ryzykiem poważnego urazu.
- RTG czaszki nie ma zupełnie sensu.
Źródła:
Zarówno PECARN, PREDICT, jak i wytyczne skandynawskie są dobrymi wytycznymi do podjęcia decyzji u dzieci z urazami głowy. Wszystkie te źródła są w większości ze sobą zgodne, a różnice to raczej niuanse (np. Skandynawowie w niektórych przypadkach sugerują dłuższe obserwacje). O ile głównie w pracy korzystamy z wytycznych PECARN, to są one dość lakoniczne. Bardziej rozbudowane algorytmy – jak PREDICT – wyjaśniają więcej dylematów, więc mogą okazać się bardziej pomocne w codziennym stosowaniu.
- R. Astrand, C. Rosenlund, J. Undén, Scandinavian guidelines for initial management of minor and moderate head trauma in children, „BMC Medicine” 2016, tom 14.
- R. Astrand, C. Rosenlund, J. Undén, Wstępne postępowanie u dzieci po lekkim i umiarkowanym urazie głowy. Aktualne (2016) wytyczne skandynawskie, oprac. P. Sawiec, Medycyna Praktyczna.
- Australian and New Zealand Guideline for Mild to Moderate Head Injuries in Children, PREDICT.
- K. Bakes, Children with Isolated Vomiting After Head Injury Are Unlikely to Have Intracranial Injuries, NEJM Journal Watch.
- J.A. Harper i in., Characteristics of vomiting as a predictor of intracranial injury in pediatric minor head injury, „Canadian Journal of Emergency Medicine” 2020 tom 22, nr 6.
- N. Kuppermann, PECARN Pediatric Head Injury/Trauma Algorithm, MDCalc.
- PECARN, California ACEP.
- C. Sönnerqvist, O. Brus, M. Olivecrona, Validation of the scandinavian guidelines for initial management of minor and moderate head trauma in children, „European Journal of Trauma and Emergency Surgery” 2021, tom 47, nr 4.
- UpToDate.

